Hội chứng gan thận xảy ra ở những bệnh nhân bị bệnh gan cấp hoặc bệnh gan giai đoạn cuối. Khi gặp phải tình trạng này, người bệnh có tiên lượng xấu, tỷ lệ tử vong rất cao. Để bảo vệ mạng sống cho bệnh nhân, biện pháp hữu ích nhất là phẫu thuật ghép gan.
Định nghĩa hội chứng gan thận
Hội chứng gan thận (Hepatorenal syndrome – HRS) là tình trạng suy giảm chức năng thận trên nền bệnh gan cấp, bệnh gan giai đoạn cuối. Hội chứng này chủ yếu xuất hiện ở những bệnh nhân bị xơ gan cổ trướng áp lực tĩnh mạch cửa tăng, người bị u gan, viêm gan tối cấp, viêm gan do bia rượu…
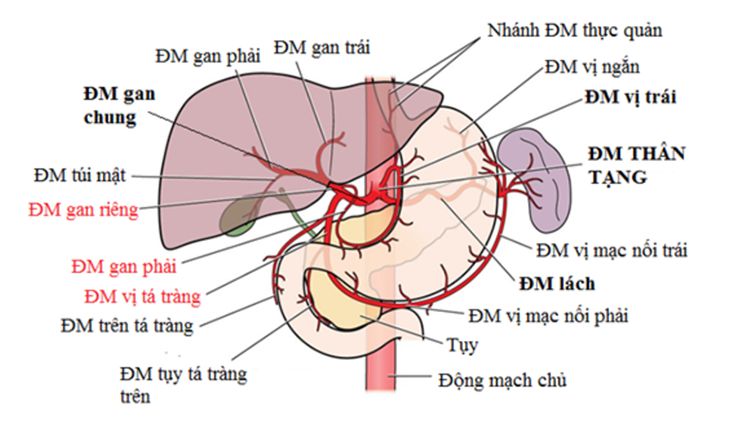
Theo các báo cáo y tế và một số chuyên đề tại các hội thảo khoa học, hội chứng gan thận đặc trưng bởi sự suy giảm trầm trọng dòng máu đến thận do động mạch thận bị thắt, động mạch ngoại vi bị giãn do tổn thương gan trầm trọng. Đây là hội chứng có tiên lượng rất xấu, bệnh nhân có tỷ lệ tử vong cao, biện pháp duy nhất đem lại hiệu quả trong trường hợp này là ghép gan.
Hội chứng HRS thường xảy ra đột ngột ở khoảng 10% bệnh nhân bị xơ gan cổ trướng. Ở chiều ngược lại, có khoảng 18% bệnh nhân xơ gan cổ trướng gặp phải hội chứng gan thận sau 1 năm, 39% bệnh nhân bị HRS sau 5 năm mắc bệnh.
Phân loại hội chứng HRS
Thực tế, hội chứng HRS có bản chất là sự mất cân bằng giữa khả năng co mạch và giãn mạch. Nói cách khác, nó chính là những bất thường về sự phân bố thể tích máu trên khắp cơ thể. Theo đó, hội chứng gan thận được chia thành hai giai đoạn/mức độ bệnh như sau:
Hội chứng HRS type 1 (cấp tính):
- Suy thận nhanh chóng xuất hiện (thường dưới 15 ngày).
- Cre > 220 µmol/L (2,5mg/dl), ClCr < 20ml/phút.
- Bệnh nhân bị suy gan nặng: Bilirubin tăng cao với biểu hiện da vàng đậm, bệnh não gan – xơ gan Child C.
- Thiểu vô niệu.
- Tiên lượng sống của bệnh nhân dưới 1 tháng, thậm chí có tới 80% người mắc hội chứng HRS type 1 tử vong trong vòng 15 ngày.
Hội chứng HRS type 2 (mãn tính):
- Tình trạng bệnh tiến triển chậm, ổn định (creatinin huyết thanh trung bình khoảng 178 µmol/L).
- ClCr < 40 ml/ph, nồng độ Ure < 10 mmol/l.
- Chức năng gan của người bệnh còn bảo tồn.
- Xảy ra tình trạng ứ natri.
- Cổ trướng kháng lợi tiểu hoặc cổ trướng tái phát.
- Tiên lượng sống của bệnh nhân từ 3-6 tháng.
HRS type 1 có tiên lượng rất nặng. Trong khi đó HRS type 2 mặc dù có tiên lượng sống ngắn hơn xơ gan nhưng vẫn được đánh giá tốt hơn HRS type 1.
Căn nguyên phát sinh hội chứng HRS
Hội chứng gan thận thường xuất hiện ở những bệnh nhân bị xơ gan mãn tính. Ngoài ra, tình trạng này cũng có thể do các tổn thương gan cấp tính gây nên, điển hình là:
- Viêm gan do sử dụng chất cồn.
- Gan bị nhiễm độc do thuốc, hóa chất độc hại dẫn đến viêm.
- Viêm gan do sự tấn công của virus.
- Tổn thương gan do sốc tim, sốc phản vệ, sốc nhiễm khuẩn,…
Các yếu tố thúc đẩy hội chứng gan thận phát sinh:
- Nhiễm trùng dịch cổ trướng. Các báo cáo y tế cho thấy đây là nguyên nhân gây ra hội chứng gan thận ở 20% bệnh nhân HRS type 1.
- Bệnh nhân được rút nhiều dịch cổ trướng nhưng không được truyền bù plasma (chiếm 15% bệnh nhân bị HRS type 1).
- Rủi ro phát sinh sau khi thực hiện các cuộc phẫu thuật lớn, xuất huyết tiêu hóa.
- Một số loại thuốc gây độc cho thận như thuốc giảm đau, thuốc kháng viêm, thuốc lợi tiểu…
Các triệu chứng điển hình
Hội chứng gan thận phát sinh với những triệu chứng điển hình của bệnh lý về gan như vàng da, chán ăn, mệt mỏi, tiêu hóa rối loạn… Tùy thuộc vào tình trạng bệnh, cơ địa mỗi người mà hội chứng HRS sẽ gây ra các triệu chứng với mức độ từ nhẹ đến nặng, song điển hình nhất vẫn là các dấu hiệu sau:
- Xuất hiện bệnh gan cấp tính hoặc một đợt cấp trên nền bệnh lý gan mãn tính.
- Bệnh nhân mệt mỏi, chán ăn, rối loạn tiêu hóa.
- Nước tiểu có màu vàng, da và niêm mạc cũng vàng.
- Các nốt xuất huyết xuất hiện trên da – hệ quả của rối loạn đông máu, tuần hoàn bàng hệ, sao mạch.
- Ý thức bệnh nhân giảm.
- Gan lách co.
- Nhiễm khuẩn dịch cổ trướng, thậm chí là nhiễm khuẩn toàn thân.
- Bệnh nhân có dấu hiệu mất nước, sốc, mất dịch.
- Triệu chứng nôn và buồn nôn, bệnh nhân run giật cơ, teo cơ.
- Suy thận dẫn tới thiểu niệu, nước tiểu có màu sẫm và tích tụ trong cơ thể.
[pr_middle_post]
Biện pháp chẩn đoán
Để xác định chính xác hội chứng HRS trên bệnh nhân gan, một loạt chẩn đoán sẽ được tiến hành. Bao gồm:
1. Chẩn đoán xác định
Nội dung chẩn đoán được đưa ra bởi câu lạc bộ cổ trướng IAC 1996 và 2007, ADQI – hội nghị thế giới thống nhất lần 8:
Các tiêu chuẩn chính:
- Bệnh nhân mắc bệnh gan cấp hoặc mãn tính với các đợt suy gan cấp làm tăng áp lực tĩnh mạch cửa.
- Type 1: Creatinin máu tăng trên 2,5mg/dl (220 µmol/l), các triệu chứng không thuyên giảm sau 48 giờ điều trị tích cực bằng lợi tiểu và bù thể tích dịch với albumin 1g/kg/ngày. Đồng thời cũng cần tìm hiểu rõ yếu tố thúc đẩy hội chứng HRS.
- Type 2: Cổ trướng không đáp ứng các loại thuốc lợi tiểu, chức năng thận bị biến đổi creatinin máu ≥ 1,5 mg/dl (130 µmol/l). Các diễn biến của HRS type 2 thường nhẹ hơn type 1.
Trong đó, yêu cầu bắt buộc của chẩn đoán xác định là phải loại trừ các nguyên nhân gây suy thận cấp khác: Sốc giảm thể tích, sốc nhiễm khuẩn, thận nhiễm độc do thuốc, bệnh sỏi thận tiết niệu, tan máu, ống thận hoại tử do nhiễm khuẩn…
Các tiêu chuẩn phụ:
- Mức lọc cầu thận giảm: Vô niệu (nước tiểu < 100ml/12 giờ) hoặc thiểu niệu với lượng nước tiểu < 200ml/12 giờ.
- Protein niệu < 500 mg/ngày.
- Hồng cầu vi niệu giảm dưới 50/vi tường.
- Chức năng ống thận còn nguyên: Áp lực thẩm thấu niệu > áp lực thẩm thấu máu, Natri niệu < 10mEq/L.
- Natri máu < 130 mmol/l.
2. Chẩn đoán phân biệt
Suy thận cấp trước thận ở các bệnh nhân bị xơ gan cổ trướng do giảm thể tích tuần hoàn thực hoặc dòng máu tới thận giảm bởi sự tác động của các yếu tố như: Dùng thuốc hạ huyết áp, vận mạch trong thận rối loạn (hội chứng đáp ứng viêm toàn thân, nhiễm khuẩn, sốc…)
3. Chẩn đoán nguyên nhân
Chẩn đoán này nhằm xác định chính xác nguyên nhân gây ra hội chứng gan thận (từ việc sàng lọc những nguyên nhân nêu trên).
Hướng xử trí hội chứng gan thận
Như đã nói ở trên, bệnh nhân mắc hội chứng gan thận có tiên lượng rất xấu. Do vậy, các biện pháp xử lý sẽ tập trung loại bỏ yếu tố thúc đẩy, điều trị nguyên nhân và bảo vệ mạng sống của bệnh nhân bằng biện pháp ghép gan.
Nguyên tắc chung
Phác đồ điều trị hội chứng HRS được xây dựng trên cơ sở các nguyên tắc sau:
- Xác định nhanh chóng và điều trị loại bỏ yếu tố thúc đẩy: Nhiễm trùng, nhiễm trùng dịch cổ trướng, mất nước, giảm albumin máu, ngộ độc cấp do paracetamol.
- Áp dụng các biện pháp điều trị co mạch hệ thống: Sử dụng Terlipressin – một dẫn chất của vasopressin.
- Thay huyết tương (PEX), chạy lọc gan nhân tạo (MARS), thậm chí là lọc máu liên tục kết hợp chạy thận nhân tạo cấp ngắt quãng (tùy thuộc vào tình trạng lâm sàng ở mỗi bệnh nhân mà bác sĩ sẽ có chỉ định phù hợp.
- Điều trị tích cực nhằm tìm ra chính xác nguyên nhân gây hội chứng gan thận.
- Thiết lập cầu nối hệ thống tĩnh mạch cửa và tĩnh mạch chủ (TIPS) nhằm làm giảm áp lực tĩnh mạch cửa.
- Ghép gan.
Xử trí ban đầu – cấp cứu
Ngay khi phát hiện bệnh nhân gặp hội chứng gan thận, cần tiến hành các biện pháp xử trí ban đầu và vận chuyển bệnh nhân đi cấp cứu.
Biện pháp xử trí ban đầu:
- Suy thận cấp: Tiến hành đặt ống thông tĩnh mạch trung tâm nhằm kiểm soát thể tích nước ra – vào. Trường hợp bệnh nhân có dấu hiệu thiểu niệu, vô niệu thì dùng lợi tiểu.
- Tăng kali máu: Trường hợp kali máu > 6 mmol/l hoặc có triệu chứng rối loạn nhịp tim thì cần điều trị cấp cứu khẩn.
- Phù phổi cấp, thậm chí phù toàn thân: Chỉ định dùng thuốc lợi tiểu furosemid đường tiêm 20-40mg/lần. Nếu bệnh nhân không đáp ứng cần tăng lên 100-200mg/lần, tối đa không vượt quá 600-1000mg/ngày.
- Hội chứng não gan: Loại bỏ đường huyết, duy trì truyền tĩnh mạch cho bệnh nhân glucose 10-20% đồng thời giải phóng đường hô hấp, đặt đặt canuyn mayo miệng, ngăn chặn ứ đọng đờm. Trường hợp bệnh nhân suy hô hấp, rối loạn ý thức thì cần đặt ống nội khí quản nhằm bảo vệ tối đa đường thở, phòng tránh thiếu oxy.
- Phù não, co giật: Bảo vệ đường thở, cắt cơn co giật bằng diazepam 10mg đường tiêm (bắp, tĩnh mạch). Tùy trường hợp có thể thay thế bằng midazolam 5mg hoặc phenobarbital 100mg).
Vận chuyển cấp cứu:
- Chú ý bảo vệ đường hô hấp, hệ thống tuần hoàn.
- Cần tránh tác động gây rối loạn ý thức dẫn đến mất khả năng tự bảo vệ đường thở, rối loạn nhịp tim.
Xử trí tại bệnh viện
Mục tiêu chung:
- Điều trị loại bỏ giãn mạch nội tạng và co động mạch thận.
- Sử dụng thuốc điều trị triệu chứng, hỗ trợ chức năng gan nhằm duy trì mọi chức năng của cơ quan này trong suốt thời gian chờ ghép gan.
- Điều trị các yếu tố thúc đẩy hội chứng gan thận xuất hiện.
1. Điều trị yếu tố thúc đẩy hội chứng HRS
Trường hợp nhiễm trùng: Viêm đường hô hấp, viêm cơ, nhiễm khuẩn tiết niệu…
- Kháng sinh đồ, cấy tìm vi khuẩn gây bệnh.
- Kháng sinh tại ổ nhiễm khuẩn.
Phù nề, dịch cổ trướng tăng kèm albumin máu giảm:
- Kiểm soát, đảm bảo sự cân bằng dịch ra – vào.
- Sử dụng các loại thuốc lợi tiểu đường tiêm hoặc đường uống, điển hình như furosemid, spironolacton.
- Truyền albumin: Truyền albumin 5%, 20% nhằm đưa albumin máu trạng thái bình thường.
- Chọc tháo dịch cổ trướng: Nếu bệnh nhân căng bụng, khó thở, có dấu hiệu bị hạn chế cơ năng (kết hợp đồng thời với xét nghiệm dịch cổ trướng).
Nhiễm trùng dịch cổ trướng do chọc cổ trướng nhiều lần:
- Bệnh nhân bị nhiễm trùng.
- Bị đau bụng.
- Làm xét nghiệm dịch cổ trướng: Protein, bạch cầu đa nhân, soi hoặc cấy tìm vi khuẩn.
- Dùng kháng sinh đường tĩnh mạch: Đem lại hiệu quả đối với vi khuẩn enterobacteriaceae, S.pneumoniae, Enterococci, điển hình là thuốc Cephalosporin thế hệ 3, Ertapenem. Nếu như nguyên nhân nhiễm trùng là do E.Coli có men ESBL (+) thì dùng kháng sinh nhóm Carbapenem kết hợp với kháng sinh nhóm quinolon.
Bệnh nhân bị xuất huyết tiêu hóa cao và thấp do tĩnh mạch chủ, tĩnh mạch cửa tăng áp lực hoặc do yếu tố đông máu, tiểu cầu suy giảm:
- Tiến hành nội soi chẩn đoán nguyên nhân xuất huyết tiêu hóa, can thiệp bằng cầm máu hoặc giảm áp lực tĩnh mạch (chỉ định tùy thuộc vào từng trường hợp).
- Điều trị hội chứng tăng áp lực tĩnh mạch cửa bằng cách thông tĩnh mạch cửa – chủ trong gan (tùy chỉ định).
- Đánh giá tổng quan các yếu tố đông máu, sau đó bổ sung chúng (sợi huyết, tiểu cầu, plasma tươi).
- Truyền máu tùy thuộc vào mức độ mất máu ở bệnh nhân, đảm bảo Hb 9-11 g/lít.
2. Các loại thuốc giãn mạch thận
Một số thuốc phổ biến nhất là Prostaglandin, đối kháng Endothelin-1 nhằm hoạt hóa các ET-1 trong xơ gan. Tuy nhiên, kết quả cụ thể vẫn chưa được kiểm chứng.
3. Sử dụng thuốc co mạch hệ thống
Dùng vasopressin co mạch nhưng vẫn phải đảm bảo bồi phụ thể tích tuần hoàn cho bệnh nhân.
Terlipressin – một dẫn chất của vasopressin:
- Mục đích: Cải thiện 65% chức năng thận, thường được chỉ định cho bệnh nhân bị hội chứng gan thận type 1.
- Thời gian: 7-14 ngày.
- Liều dùng: 0.5-2mg mỗi 4 giờ theo đường tiêm tĩnh mạch hoặc truyền liên tục. Nếu như nồng độ creatinin huyết thanh không giảm thì tăng liều lên 1mg hoặc 1,5-2mg mỗi 4 giờ cho đến khi nồng độ creatinin huyết thanh giảm như kỳ vọng.
- Dùng kết hợp: Truyền albumin liều 1g/kg thể trong ở lần đầu tiên, sau đó tăng lên 40g albumin/ngày, bởi việc điều trị đơn thuần terlipressin không được khuyến khích.
- Trường hợp dừng thuốc: Creatinin huyết thanh không giảm 50% sau 7 ngày dùng terlipressin liều cao hoặc sau 3 ngày điều trị.
- Trường hợp bệnh nhân đáp ứng: Điều trị terlipressin kéo dài cho đến khi hội chứng gan thận có chuyển biến tích cực, tối đa không quá 14 ngày.
- Tác dụng phụ: Co mạch, thiếu máu, rối loạn nhịp tim.
Các chỉ định thay thế terlipressin:
- Midodrine: Liều khởi đầu uống 2.5 – 7.5mg chia 3 lần/ngày, sau đó tăng lên 12.5mg/ngày kết hợp tiêm Octreotide 100mg/ngày + truyền Albumin 40g/ngày. Thời gian điều trị tối thiểu 20 ngày.
- Noradrenalin: Liều 0.5 – 3mg/giờ, sau đó tăng liều cho tới khi huyết áp động mạch tăng thêm 10-15mmHg.
Các đáp ứng khi điều trị bằng thuốc co mạch:
- Đáp ứng hoàn toàn: Nồng độ creatinin máu giảm < 130μmol/l.
- Đáp ứng một phần: Nồng độ creatinin huyết thanh giảm ≥ 50% giá trị creatinin ban đầu nhưng không được dưới mức 130μmol/l.
- Không đáp ứng: Không giảm hoặc chỉ giảm <50% creatinin máu ban đầu, creatinin huyết thanh vẫn trên 130μmol/l.
- Tái phát: Suy thận tái phát nên dừng điều trị (creatinin máu< 130μmol/l).
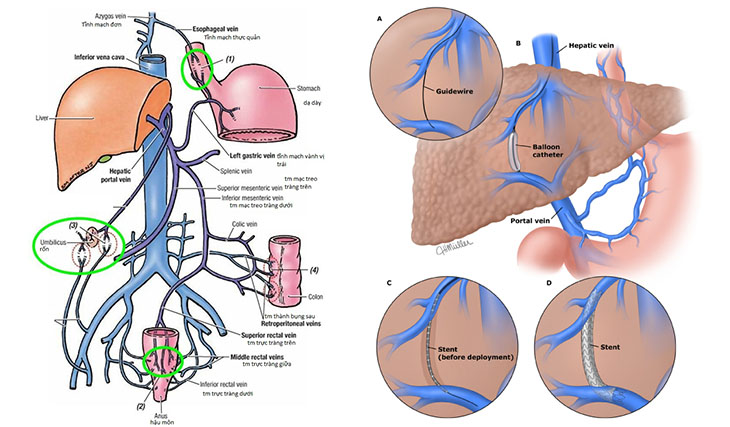
4. Làm TIPS (cầu nối bên – bên hệ thống tĩnh mạch cửa với tĩnh mạch chủ)
Hiện có rất ít nghiên cứu đánh giá vai trò của phương pháp này. Tuy nhiên, sau khi làm TIPS bệnh nhân sẽ được cải thiện mức lọc cầu thận, cải thiện tưới máu thận hiệu quả:
- Chỉ định: Hội chứng gan thận cấp, dịch cổ trướng kháng trị, bệnh nhân chờ ghép gan (chủ yếu ở các bệnh nhân type 2).
- Chống chỉ định: Bệnh nhân mắc hội chứng HRS có tiền sử não gan nặng, nồng độ bilirubin huyết thanh > 85μmol/L hoặc Child-Pugh > 12 điểm.
- Tác dụng: Giảm áp lực tĩnh mạch cửa, tăng cung lượng tim và tăng thể tích tuần hoàn trung tâm, cải thiện lọc cầu thận, tưới máu thận.
- Biến chứng: Nhiễm trùng, hẹ vị trí cầu nối.
5. Lọc máu, lọc gan nhân tạo
Lọc máu ngắt quãng/liên tục:
- Chỉ định: Thừa dịch, tăng gánh thể tích dẫn tới phù não, co giật, phù phổi cấp, toan chuyển hóa pH < 7,10, tăng kali máu cấp >6 mmol/lít.
- Biến chứng: Rối loạn đông máu, chảy máu nặng, tăng huyết áp.
Thay huyết tương, lọc gan:
- Chỉ định: Hội chứng não gan độ 3 NH3 máu tăng, bilirubin toàn phần > 250μmol/l, chức năng gan suy giảm.
- Liệu trình: Áp dụng hằng ngày để đem lại hiệu quả tạm thời trong giai đoạn chờ phẫu thuật ghép gan.
Phẫu thuật ghép gan
Đây là biện pháp tốt nhất cho các bệnh nhân mắc hội chứng gan thận. Tỷ lệ bệnh nhân sống sau 3 năm phẫu thuật ghép gan lên đến 70%, vì vậy cho đến nay đây hiện vẫn là hình thức điều trị hiệu quả nhất ở người bị HRS.
Tuy nhiên cần lưu ý:
- Cân nhắc kỹ lưỡng với các bệnh nhân tiềm ẩn yếu tố nguy cơ, nhất là người nghi ngờ bị hội chứng gan thận type 1.
- Tiên lượng bệnh tương đương với trường hợp trước đó chưa mắc HRS.
Phòng chống hội chứng gan thận
Dự phòng hội chứng gan thận có ý nghĩa vô cùng quan trọng đối với y học lâm sàng. Để phòng chống HRS, cần chú ý:
- Ngăn chặn, điều trị tích cực ngay sau khi các yếu tố thúc đẩy xuất hiện: Dịch cổ trướng, đường tiêu hóa bị xuất huyết hoặc có cổ nhiễm trùng ở những cơ quan khác.
- Người bị xơ gan có dịch cổ trướng: Làm xét nghiệm albumin máu và duy chỉ các chỉ số ở mức bình thường.
- Phòng tránh nhiễm trùng: Sử dụng kháng sinh cho bệnh nhân xơ gan cổ trướng khi chức năng thận đã bị ảnh hưởng.
- Cẩn trọng với các loại thuốc có thể đầu độc thận: Thuốc chống viêm giảm đau không steroid, các kháng sinh nhóm aminoglycosid, thuốc cản quang có iot, thuốc lợi tiểu.
Hội chứng gan thận là tình trạng y tế nguy hiểm, tiên lượng bệnh nghiêm trọng. Do vậy, bác sĩ cần nắm rõ tính chất của hội chứng, dự phòng yếu tố nguy cơ để đưa ra chỉ định phù hợp nhất. Điều này đóng vai trò quan trọng trong công tác khám chữa bệnh lâm sàng cũng như khả năng bảo vệ mạng sống cho bệnh nhân.